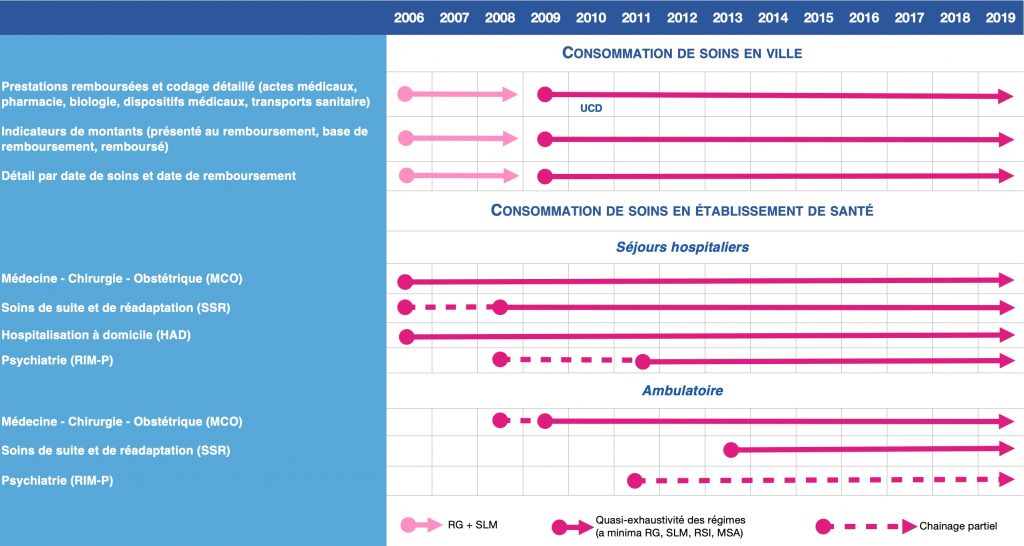
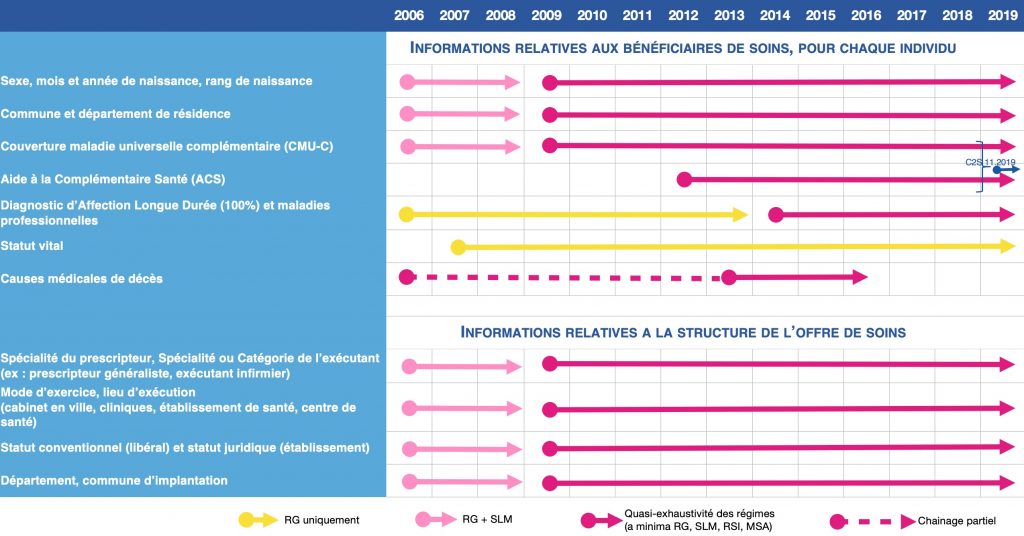
Un rappel historique sur les données de santé en France est ici proposé. Il retrace les différentes étapes qui ont marqué les débats publics ces trente dernières années dans ce domaine.

Cette page constitue une annexe à l’article sur l’analyse des données de santé.
Le dossier médical informatisé lancé en 1991
La loi hospitalière de juillet 1991 est le point de départ que nous retenons. Elle formalise le dossier médical au sein des établissements de santé. Elle est complétée par le décret du 30 mars 1992 qui précise le contenu du dossier. Dès lors, apparaît la notion de Dossier Patient Informatisé (DPI).
La création du SNIIRAM
La création du SNIIRAM (Système National d’Information Interrégimes de l’Assurance maladie) en 1998 marque une nouvelle étape majeure de la gestion des données de santé en France. Il s’agit d’un entrepôt de données pseudonymisées inter-régimes, géré par la CNAMTS (Caisse Nationale d’Assurance Maladie des Travailleurs Salariés) pour le compte des régimes d’assurance maladie obligatoire.
Il regroupe les données collectées par les organismes d’assurance maladie, les informations relatives à l’activité hospitalière, par l’Agence Technique de l’Information sur l’Hospitalisation (ATIH). Le SNIIRAM avait un double objectif : un meilleur contrôle des dépenses, un suivi et une amélioration des soins. Le lancement du SNIIRAM est devenu effectif en 2005 pour le régime général. Il s’est progressivement enrichi de nouvelles sources de données et fonctionnalités.
Apparition du Dossier Médical Partagé (DMP)
Le Dossier Médical connaît, pour sa part, une nouvelle évolution. Cette dernière a lieu d’abord avec la loi de mars 2002 relative aux droits des malades et à la qualité du système de santé. Elle va plus loin dans la formalisation des règles d’accès au dossier médical par le patient et pour les acteurs de la santé : médecine libérale, hôpitaux et cliniques.
La loi d’août 2004 sur la réforme de l’assurance maladie formalise deux ans plus tard le Dossier Médical Personnel (DMP). Celui-ci changera de nom en 2015 en devenant le Dossier Médical Partagé. Le DMP vise à agréger et à stocker, pour chaque Français, l’ensemble des données médicales issues des professionnels de santé et accessibles par eux : pathologies, antécédents médicaux, résultats de laboratoire d’analyses, imagerie, traitements…
Au DMP est associée la carte Vitale fournie à la création du dossier. Le médecin, ou les autres personnels soignants, doit disposer d’une carte de professionnel de santé et de l’Identifiant National de Santé (INS) du patient.
L’informatisation engagée depuis des années par le secteur hospitalier se traduit progressivement par une nouvelle génération de solutions du marché pour gérer et enrichir le dossier médical. De fait, parce qu’il répond à des préoccupations opérationnelles, le Dossier Médical Informatisé peut aller bien plus loin que le DMP proprement dit. Ainsi, la solution Orbis de la société Dedalus HealthCare propose, par exemple, un schéma global illustré comme suit :
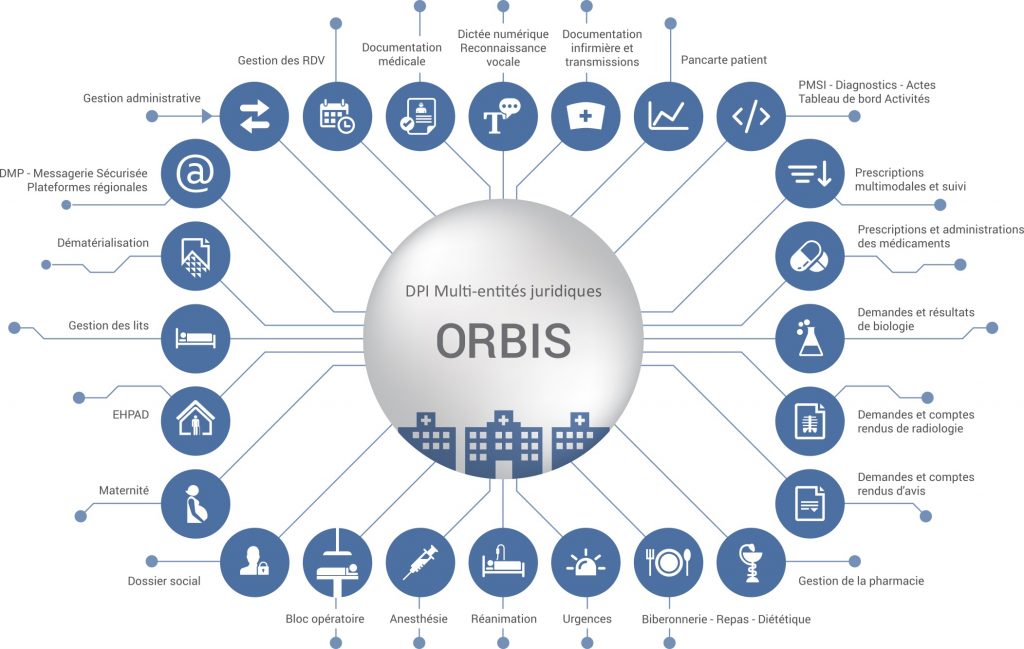
Ce type de solution globale apparaît dans ce schéma comme le grand ordonnateur organisant les échanges entre un très large éventail d’applications qui ont de fait vocation à être de plus en plus interconnectées.
Cette même loi de 2004 crée aussi l’Institut des Données de Santé (IDS) pour assurer la cohérence et la qualité des systèmes d’information et notamment du SNIIRAM. L’IDS réunissait l’État, les assureurs maladie obligatoires et complémentaires, les professionnels de santé, les usagers, les fédérations hospitalières ainsi que des organismes agissant à des fins d’études ou de recherche en santé publique et de surveillance sanitaire.
Le dossier pharmaceutique
En 2007, avec la loi du 30 janvier 2007 relative à l’organisation de certaines professions de santé le Dossier Pharmaceutique (DP-Patient) apparaît. Pour chaque patient, il agrège l’ensemble des médicaments délivrés au cours des 4 derniers mois et les vaccins. Il conserve un historique de 21 ans pour les vaccins et 3 ans pour les médicaments biologiques.
À l’origine dénommé dossier patient, il avait pour objectif de limiter les risques d’interactions médicamenteuses et les traitements redondants. Avec la loi de 2007, il est devenu accessible aux pharmaciens et praticiens hospitaliers. Il complète désormais ses objectifs avec une meilleure coordination entre professionnels de santé, le décloisonnement ville-hôpital, l’amélioration de la couverture vaccinale. Sa mise en œuvre relève du Conseil National de l’Ordre des Pharmaciens.
Entre 2009 et 2012, le DP-Patient est complété par :
- DP-Rappels, afin de diffuser un rappel de lots et d’informer tous les acteurs de la chaîne en temps réel, 24h/24 et 7j/ 7 ;
- DP-Alertes, qui permet de diffuser un message d’alerte sanitaire à l’initiative des autorités de santé dans la totalité des officines ;
- DP-Ruptures, sur les ruptures d’approvisionnement de médicaments à usage humain. Il permet de fournir aux laboratoires exploitants des outils d’échange et de communication sur les ruptures constatées avec les autorités et les dispensateurs.
Le mouvement d’ouverture des données
Un nouveau débat apparaît à l’échelle internationale dans la seconde partie des années 2000, en France comme dans la plupart des pays européens : celui de l’ouverture des données. Progressivement, il touche les données de santé. Le ministère des Affaires Sociales et de la Santé met en place une commission en 2013.
Etalab réalise notamment un recensement des principales bases et jeux de données publiques existant dans le domaine de la santé. Depuis, les données disponibles n’ont cessé de s’enrichir.
Création du SNDS
En 2016, l’IDS fait place à l’Institut National des Données de Santé (INDS) issu de la « loi portant sur la modernisation du système de santé ». Ainsi, naît le Système National des Données de Santé (SNDS). Il vise à compléter le SNIIRAM en y ajoutant :
- les données des hôpitaux et autres établissements de santé (Programme de médicalisation des systèmes d’information – PMSI) ;
- les données statistiques relatives aux causes médicales de décès (BCMD) ;
- mais aussi les données « médico-sociales » des maisons départementales des personnes handicapées ;
- et un échantillon représentatif des données de remboursement par bénéficiaire transmis par les mutuelles.
Les données sont toujours pseudonymisées. Elles sont conservées pendant dix-neuf ans en plus de l’année au cours de laquelle elles ont été recueillies. Passé ce délai, elles sont archivées pendant dix ans.
L’INDS hérite du processus d’intégration des nouvelles fonctionnalités prévues. Le calendrier rappelé aujourd’hui sur son site internet est le suivant :
Du rapport Villani à la création du Health Data Hub
En 2018, Cédric Villani, mandaté par le Président de la République, publie un rapport intitulé « Donner un sens à l’intelligence artificielle : pour une stratégie nationale et européenne ». La santé y occupe une part importante et il met l’accent sur les limitations du SNDS :
« (Le SNDS) a été conçu historiquement à des fins administratives, et n’est pas adapté au développement de l’IA dans le secteur de la santé :
- tout d’abord, les possibilités de traitement des données médico-administratives du SNDS sont limitées par l’obligation de non ré-identification. Or les capacités d’entraînement des systèmes techniques automatisés dépendent fortement de la qualité des données et de la capacité à suivre le patient dans son parcours de soin ;
- l’accès aux données du SNDS est conditionné à une procédure d’évaluation d’intérêt public ex ante, au cours de laquelle le demandeur est obligé de décrire les finalités de son projet et les méthodes pour y parvenir. Or la recherche en matière d’IA nécessite des capacités d’exploration et d’expérimentation qui ne peuvent pas toujours être décrites complètement par leurs concepteurs en amont ;
- l’architecture technique (matérielle, logicielle, et base de données) du SNDS n’a pas été conçue pour des finalités de recherche, d’innovation ou de mise en place de nouvelles applications. Par exemple, les données de production devront recevoir de nombreux retraitements pour révéler non plus des opérations de remboursement, mais des suivis longitudinaux de patients. »
Il préconise alors la création d’une plateforme pouvant agréger des données de manière bien plus large en y associant le monde de la recherche, et notamment l’INSERM. Il propose également d’y associer des initiatives telles que le Plan France Génomique.
Cette plateforme voit le jour par arrêté du 29 novembre 2019 sous le nom de Health Data Hub. Une structure a été mise en place, sous la forme d’un groupement d’intérêt public (GIP), qui a vocation à se substituer à l’INDS. La plateforme technique du Health Data Hub est en construction. À ce stade, le SNDS reste la plateforme de référence.
Vers l’espace numérique de santé
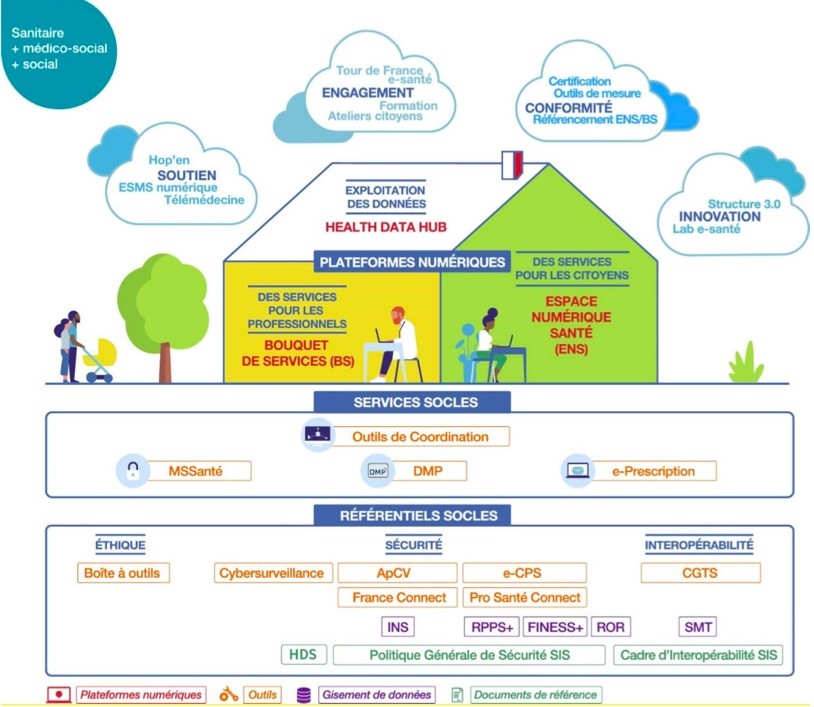
L’année 2019 voit aussi l’adoption de la loi relative à l’organisation et à la transformation du système de santé. Connue sous le nom de « MaSanté2022 », elle instaure, avec effet au 1er janvier 2022, l’Espace Numérique de Santé (ENS) pour tous les citoyens. Le DMP est le composant central qui alimente l’ENS. Il devra progressivement intégrer l’accès aux données administratives, au carnet de santé avec, par exemple, les vaccinations, les remboursements ainsi que les données issues des objets connectés.
Avec l’ENS, l’usager pourra accéder à un « store santé » regroupant un ensemble de services, au-delà du périmètre institutionnel de la santé. Il pourra ainsi retrouver les services des acteurs du marché couvrant l’espace entre santé et bien-être, ceux relevant d’actions de prévention, d’éducation ou encore d’information.
La mise en œuvre de l’ENS pose des questions importantes d’un point de vue technique avec des sujets tels que l’interopérabilité et la sécurité. Mais il pose aussi des questions en termes de clarification de gouvernance et de relations avec des acteurs concernés : les professionnels et les établissements de santé, l’assurance maladie, les complémentaires (mutuelles, assureurs, institutions de prévoyance…) et la multitude d’acteurs privés pouvant intervenir en tant que prestataire de services ou fournisseur des dispositifs pouvant générer des données.
Le schéma suivant reprend le mode de représentation utilisé par le ministère de la Santé dans sa communication sur l’ENS :
Ouverture vers le monde des objets connectés
L’espace numérique de santé ouvre la voie à l’agrégation des données issues des objets connectés.
Ce sujet a fait l’objet d’un avis de la conférence nationale de santé en février 2018 (« Faire en sorte que les Applications et Objets Connectés en santé bénéficient à tous ») à l’issue d’un débat citoyen.
Retourner à l’article Données de santé : sortir de l’impasse.
Read more
Données de santé : sortir de l’impasse
MakAir: Covid-19 ventilator with a Raspberry Pi
The COVID-19 Pandemic and the art of Geo Time Series
Co-Founder & former CEO of SenX