Grâce aux technologies de séries temporelles, l'analyse et l'intelligence artificielle appliquées aux historiques données de mesures des appareils médicaux permettent d'optimiser les traitements thérapeutiques.
Par leur souplesse et leur caractère non intrusif, les objets connectés individuels prennent une place de plus en plus incontournable dans le secteur de la santé. Celle-ci reste cependant bien réduite par rapport aux dispositifs médicaux (DM) qui intègrent toujours plus d’électronique.
Signe d’une frontière qui s’estompe entre ces deux mondes, le vocable anglais « IoT Healtcare Market » recouvre désormais l’ensemble de la chaîne des équipements, qu’il s’agisse des objets connectés individuels aux dispositifs médicaux les plus complexes.
Ce marché pèse environ 100 milliards de dollars en 2022. Les projections (telles que MarketsAndMarkets, Vantage Market Research, Grand View Research, Future Market Insights) l’évaluent sur une fourchette allant de 300 milliards à plus de 900 milliards en 2030.
Le groupe Philips illustre bien l’évolution croisée entre un marché de l’électronique grand public devenu trop concurrentiel sous la pression des acteurs asiatiques et un marché de la santé en forte croissance avec des marges plus significatives. Après s’être totalement recentré sur la santé avec le rachat de sociétés telles Spectranetics (secteur vasculaire) en 2017 et BioTelemetry (cardiologie) en 2021, Philips a renoué avec la croissance et affiche un chiffre d’affaires de l’ordre de 20 milliards d’euros en 2022. Le scandale des respirateurs vient certes ternir cette réussite mais il démontre cependant que le domaine médical impose des contraintes technologiques et éthiques qu'on ne saurait sous-évaluer.
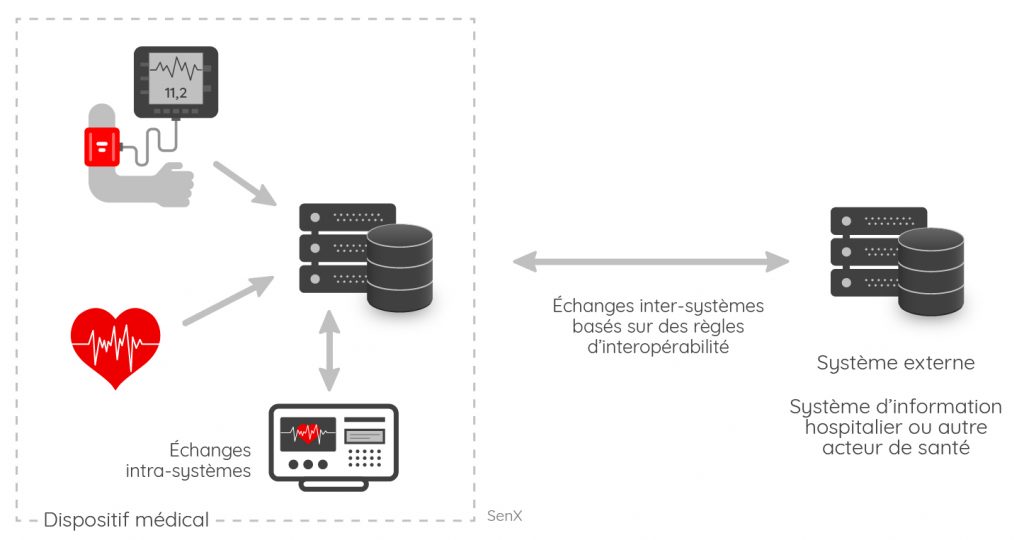
De longue date, les dispositifs médicaux ont une réputation d’équipements fermés, intégrant d’un côté, des dispositifs de mesure et, de l’autre, une interface de visualisation. Celui-ci se matérialise souvent pas un écran avec des courbes de différentes couleurs qui permet un contrôle visuel très rapide. La question de l’interopérabilité s’est peu à peu posée afin d'accéder aux données issues des examens effectués sur les patients. Le SNITEM, qui regroupe les acteurs des dispositifs médicaux en France, s’est penché sur ce sujet au début des années 2010.
Les équipements médicaux en quête d’interopérabilité
De nombreux travaux ont été réalisés sur les standards sur les données de santé, notamment par la fondation HL7. Pourtant, comme le conclut une étude menée en 2019, ce sujet reste « caractérisé par une pléthore de défis qui sont actuellement loin d"être résolus ».
Pour les raisons évoquées dans un autre article sur les données de santé, l’interopérabilité reste un sujet complexe à améliorer, mais loin de tout régler. Dans le cas des dispositifs médicaux, elle suppose de s’accorder sur une interface d’accès, sur le format des données et, enfin, sur le sens de chaque mesure. Si ce dernier ne souffre guère d’ambiguïté quand il s’agit de la température du corps humain, par exemple, il peut se révéler plus compliqué face à la variété des capteurs utilisés en neurologie.
Il convient à ce stade de faire la différence entre :
- les échanges internes à l’offre d’un fournisseur de dispositifs médicaux, à savoir les mesures, leur collecte et leur stockage sur un système dédié, leur traitement et la visualisation des résultats sur un terminal intégré ;
- les échanges entre le dispositif médical et un système externe, à savoir un autre dispositif médical ou un système d’information d’un acteur de la santé comme un hôpital ou un centre d’analyse avec en perspective, le lien avec le dossier médical.
Cette représentation exclut généralement l’accès d’un système externe au dispositif de mesure en direct. Nous y reviendrons.
Jeu concurrentiel pour agréger les données
Aujourd’hui, la plupart des acteurs du marché mettent en avant leur capacité à être interopérable. C’est, par exemple, le cas de Philips, GE, et Siemens qui affichent des stratégies affirmées en la matière.
Cependant, l’interopérabilité dont il est question concerne avant tout l’échange de données entre les systèmes. Le serveur local qui contrôle les équipements de mesures est de plus en plus accessible au travers d’interfaces conformes aux standards en fonction de leur évolution.
De manière légitime, la stratégie des grands acteurs consiste bien plus à pouvoir agréger les données issues de systèmes concurrents qu’à s’ouvrir au monde extérieur. Outre les acteurs classiques du marché, c’est aussi l’objectif de Google (Google Health, Google Healthcare & Life Sciences content library), de Microsoft (Azure IoT for Healthcare), ou encore d’Amazon qui vient d’annoncer Amazon HealthLake et dont on connaît les ambitions dans le secteur de la santé malgré l’abandon du projet Haven. On peut aussi citer Samsung (déjà précurseur il y a quelques années avec la plateforme SAMI), Cisco, Huawei ou encore les opérateurs comme Vodafone, AT&T, Deutsche Telekom ou Orange. Après avoir tiré les leçons de l’échec de Live Data Hub, ce dernier regroupe désormais ses activités santé dans Enovacom.
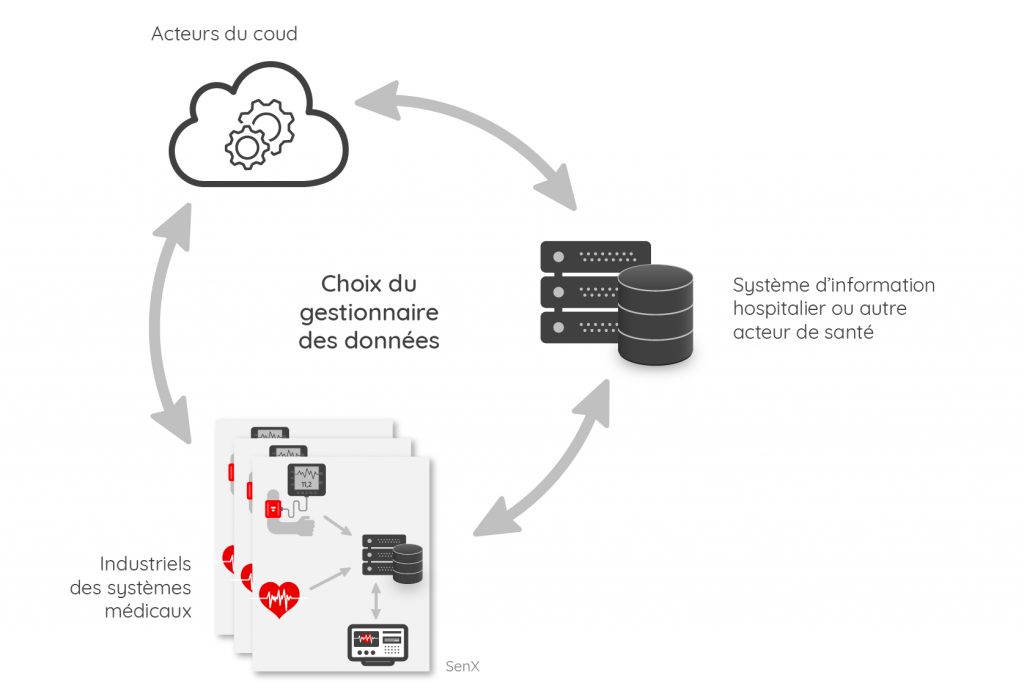
Trois approches possibles pour le gestionnaire de données
Pour un hôpital ou un acteur de santé, il existe in fine trois options pour gérer les données issues des dispositifs médicaux :
- tout rapatrier dans un système d’information interne ;
- conserver les données via les systèmes des industriels avec l’idée que l’un d’entre eux pourra agréger progressivement les différentes sources de données ;
- confier les données à un acteur du cloud.
Pour les acteurs de la santé, le choix n’est pas simple au vu des défis à relever : faire face à la croissance du nombre de sources de données, traiter les questions sans fin sur l’interopérabilité, assurer la sécurité de la gestion des données tout en tenant compte des évolutions technologiques de leurs systèmes d’information. La tentation est grande de confier toute cette complexité à un acteur tiers et notamment à un acteur du cloud.
Une question mal posée
Le fait est que l’étau se resserre au profit des grands acteurs du cloud. Le Cigref a mis en évidence le piège dans lequel les Directions des Systèmes d'Information (DSI) s’enferment progressivement. On peut aussi leur reprocher d’avoir œuvré pour que les choses se passent ainsi.
En réalité, la question est mal posée. En optant pour le cloud, les architectures en silos ne sont pas remises en cause : le prestataire doit gérer et faire évoluer une architecture marquée par le poids de son histoire. Progressivement, le prestataire ajoute ses outils pour faciliter la gestion de l’ensemble, mais finalement, l’imbrication entre les outils du client, les données et les outils du prestataire est telle que tout retour en arrière devient impossible. Il peut alors se trouver dans une position de force au point que la DSI perd la main sur la maîtrise de son système d’information avec les conséquences financières qui en découlent.
L’idée n’est pas de remettre en cause les acteurs du cloud, mais de pointer les risques d’une absence de maîtrise des DSI sur leur architecture informatique et sur les choix en la matière. Or s’il existe un point où ce risque est particulièrement élevé, c’est bien celui des données.
Au-delà de sa complexité, l’interopérabilité a peu de valeur ajoutée s’il ne s’agit que d’accéder aux systèmes intermédiaires des industriels de dispositifs de santé. Le véritable actif, c’est la donnée à la source, à savoir la donnée brute directement issue des appareils de mesure. Dès lors, la question principale n’est pas celle de l’accès à des données prétraitées par les industriels au travers d’une interface qu’ils maîtrisent, mais l’accès direct aux mesures issues des appareils médicaux.
Les données brutes : l’actif sur lequel il faut capitaliser
L’accès aux données brutes présente trois avantages essentiels :
- ces données correspondent à des mesures factuelles, donc non transformées par un quelconque prétraitement ;
- elles peuvent être historisées et être potentiellement utilisées par différents types d’applications y compris des croisements avec d’autres sources de données ;
- elles constituent la base nécessaire et incontournable du développement d’applications qui s’appuient sur l’intelligence artificielle.
L’article « Big Data is Raw Data » publié en 2015 par Health Analyst, pose très bien les questions relatives au traitement données de santé même si les solutions (basées sur SQL) mises en avant ne sont plus les plus pertinentes.
Les dispositifs médicaux peuvent produire une quantité impressionnante de données. Si certaines mesures sont menées à un rythme lent comme la température, d’autres seront effectuées sur une période de temps extrêmement court, qui peut être de l’ordre de la seconde jusqu’à la milliseconde – voire moins – comme c’est le cas en neurologie.
Beaucoup d’experts prétendront qu’il n’est pas envisageable de stocker autant de données et qu’il faut précisément les prétraiter. C’est une erreur due au fait qu’ils conçoivent des architectures ou des applications avec des réflexes associés aux bases de données en silos relationnels.
On sait stocker et traiter sans problème ce type de données avec les historiques que cela sous-tend avec les technologies de séries temporelles (Time Series) car celles-ci sont précisément conçues pour traiter les données brutes qui proviennent de capteurs. Une solution telle que Warp 10 peut ingérer des flux considérables de données (plusieurs millions de mesures par seconde) et sait parfaitement les historiser tout en apportant des garanties en matière de sécurité.
Historisées dans Warp 10, au format Hfile, les données sont aisément accessibles et les centres hospitaliers peuvent créer des droits d'accès correspondant aux cohortes de patient intéressants pour les chercheurs. Il faut pour cela discuter avec les fabricants pour trouver des timeseries cachées dans des blobs binaires dans des bases SQL ! L'AP-HP (Assistance Publique – Hôpitaux de Paris) le fait, mais les plus petits centres hospitaliers n'ont pas les ressources des hôpitaux de Paris.
Intelligence artificielle
L’intelligence artificielle repose en grande partie sur des mécanismes d’apprentissage. Les plus connus concernent l'image avec des applications dans les reconnaissances de formes ou de personnes. L’apprentissage nécessite alors des bases d’images de référence. C’est une voie importante de recherche dans le domaine de l’imagerie médicale.
L’autre domaine d’applications dans la santé concerne les mesures issues des capteurs qui équipent les dispositifs médicaux. Dans ce cas, l’apprentissage se fait sur l’historique des données en s’appuyant sur la détection de patterns. Il faut alors pouvoir détecter les moindres signaux faibles et leur récurrence.
Afin que l'apprentissage ne souffre d'aucun biais, il est indispensable que les données soient bien celles qui sont directement issues des mesures. Il ne faut surtout pas qu'elles soient prétraitées, y compris pour appliquer des corrections ou des agrégations qui peuvent paraître légitimes. En premier lieu, parce qu'il peut y avoir différents types de corrections selon l'objectif d'une analyse. En second lieu, du fait que dans le temps, l'historique pourra être utilisé par différentes technologies qui pourront évoluer dans le temps pour des cas d'usages différents. Une fois les données modifiées, il n'y a plus de retour en arrière possible et la personne qui en aura eu la charge ne sera de toute manière plus là. Enfin, il peut être souvent utile de comprendre l'origine des erreurs.
De fait, on peut conclure que 1) l’accès aux données brutes constitue un point essentiel dans le développement d’application s’appuyant sur l’intelligence artificielle, 2) il faut que les acteurs de la santé, dont les hôpitaux, aient la main sur leurs bases de données pour conserver leur indépendance et tirer profit de la richesse de la recherche publique et privée.
Un retard du secteur de la santé sur la maîtrise des données des dispositifs médicaux
Ce sujet n’est pas spécifique au secteur de la santé et il existe également dans l’industrie en général. De nombreux systèmes intermédiaires contrôlent, par exemple, des automatismes et agrègent des données de capteurs sans qu’il soit très simple d’accéder aux données brutes. Encore faut-il que des solutions technologiques permettent d'exploiter réellement ces données avec un haut niveau de performance et de sécurité.
C'est ici qu'interviennent les technologies de Séries Temporelles qui sont en mesure de répondre à l'attente du corps médical.
Un grand nombre de papiers ont été publiés sur le recours à ce type de technologies dans le secteur de la santé en lien avec les dispositifs médicaux. Ils sont encore essentiellement issus du secteur de la recherche. C’est par exemple le cas d’un article du Lancet sur la prédiction de la mortalité liée à la Covid-19 dans les unités de réanimation. On trouvera également plusieurs publications sur le site de l’Institut National de la Santé aux États-Unis (NIH) comme cet article sur des données EEG (Électroencéphalographie) et de stabilométrie. A contrario, il y a encore un certain retard des acteurs de la santé et des DSI dans l’appropriation et la mise en œuvre de ces technologies.
SenX travaille actuellement avec deux grands établissements hospitaliers universitaires sur des projets qui s’inscrivent dans une perspective de maîtrise des données des dispositifs médicaux (AP-HP, CHRU Brest). Les retours sur ces deux projets illustrent les attentes des acteurs de la santé, les difficultés rencontrées et les solutions trouvées pour traiter les données. Ils montrent aussi une volonté progressive des hôpitaux de "prendre la main" sur les données des dispositifs médicaux.
| L'AP-HP et le CHRU de Brest ont choisi Warp 10 pour le stockage et l'analyse d'une partie de leurs données de séries temporelles. Découvrez pourquoi et comment ils l'utilisent en lisant leur cas d'usage ici et ici. |
Voici notamment le détail du projet mené au CHRU de Brest :
Traitement des troubles d'hypertension intracrânienne (CHRU Brest)
Mesures ciblées en priorité : la pression intracrânienne (ICP), la pression artérielle (AP), la concentration en oxygène des tissus cérébraux (PtO2).
Les différents équipements sont raccordés à un Moniteur Patient fourni par Philips. Au-delà d'un certain nombre de paramètres classiques (ECG, température …), il sait récupérer les données de différents équipements du marché avec différents connecteurs qui sont proposés. Cependant, il n'est pas possible d'accéder aux données stockées, lesquelles peuvent être ou pas, selon le cas, les données brutes. On ne peut donc pas envisager d'effecteur le travail d'analyse souhaité. La documentation du moniteur Philips est par ailleurs non publique. Elle peut être obtenue après signature d'un accord de confidentialité. Le protocole propriétaire d'accès aux données est relativement complexe à développer.
L’appareil de mesure de l’ICP fournit par la société française Sophysa, relève 100 mesures par seconde. Il dispose d’un connecteur USB. Il est possible de brancher un équipement externe qui devra, pour collecter les données brutes, décoder le protocole d’échange, lequel est documenté. SenX a donc développé un module électronique afin de s’y adapter. Bien que non standardisé, ce développement a pu s’appuyer sur une documentation complète.
L’appareil de mesure de la pression artérielle (AP) du constructeur Edwards Life Sciences est également calé sur 100 mesures par seconde. Il s'agit d'un équipement assez conséquent avec un ordinateur, un moniteur, un disque dur, une prise USB. Pourtant, aucune possibilité de récupérer les données, si ce ne sont des données agrégées toutes les 5 secondes. Le protocole est propriétaire et aucune documentation n'est disponible.
Pour récupérer les données, la seule option pouvant être retenue par SenX a été, après échange avec le constructeur, de récupérer une recopie analogique du signal en sortie de l'appareil Malheureusement, il ne s’agissait pas d’un flux numérique mais d'un signal analogique bien plus compliqué à décoder. Nous avons donc choisi de développer une interface électronique afin de récupérer ce signal. Elle permet en outre, une connexion directe au capteur.
La concentration en oxygène des tissus cérébraux (PtO2) est fournie par Integra. L'appareil effectue une mesure par seconde. Une sortie électronique traditionnelle (RS232) est disponible avec un format spécifique. La documentation est aisément accessible. Là encore, SenX a pu développer l'interface nécessaire à la récupération des données.
Au final, SenX a pu finaliser un enregistreur de données (Datalogger) qui agrège sous forme de séries temporelles, les historiques de données issues des différents équipements. Il devient alors aisé de détecter des patterns, des corrélations, des anomalies et d'appliquer des modèles de prédiction.
L'étape suivante sera d'analyser les formes de courbes de pléthysmographie (SpO2 mesurée au bout du doigt). La difficulté avec ce capteur optique est que la valeur affichée dépend d'un algorithme du fabricant. Il est donc plus simple de reconstruire un appareil en partant du capteur, afin de récupérer les données brutes (leds rouge, infrarouge et photodiode). Une autre possibilité est d'utiliser un kit de développement Nonin (Nonin est le seul fabricant à ouvrir son matériel, sous conditions).
Conclusion
Les technologies de séries temporelles ouvrent un champ nouveau à l'exploitation des données de mesure des appareils médicaux. Il reste cependant deux conditions essentielles pour que les acteurs de la santé puissent en tirer bénéfice au profit de leurs patients :
- Il est indispensable que les hôpitaux puissent accéder aux données brutes issues des appareils de mesures, ce qui promet des échanges intéressants avec les industriels.
- Et il faut en parallèle que les hôpitaux mettent en place une infrastructure technique basée sur les technologies de séries temporelles, avec des outils d'analyses avancés en mesure d'explorer de manière efficace les historiques de données qui seront, de fait, considérables.
C'est toute l'ambition de Warp 10 dans le secteur de la santé.
Read more
Build a BACnet datalogger with a Raspberry
Les données d’énergie à l’aune du déconfinement
Grafana BeerTender Dashboard connected with Warp 10
Co-Founder & former CEO of SenX